Wie neuartige Sensoren Körperflüssigkeiten analysieren
In Kürze
- Die nächste Generation von sogenannten Wearables wird auch biochemische Daten aus Körperflüssigkeiten messen können.
- Das minimal/nicht-invasive und kontinuierliche Messen von bestimmten Biomarkern ist fast in jeder Lebensphase und unabhängig des Ortes.
- Die ETH-Forschenden konnten aufzeigen, welche Punkte besonders zu beachten sind, damit solche Geräte in Zukunft erfolgreich eingesetzt werden können.
Mit der Smartwatch den Puls messen, mit einer Smartphone-App den Blutdruck überwachen: Schon jetzt messen tragbare Sensoren ziemlich zuverlässig einige Vitalfunktionen des Körpers und können zum Teil auch bereits in der klinischen Diagnostik angewendet werden. Für Diagnosen, die auf biochemischen Daten beruhen, sind aber nach wie vor unter anderem Blut- oder Urinproben nötig, die im Labor analysiert werden müssen. Das ist schmerzhaft, aufwändig, zeitintensiv und oft kostspielig.
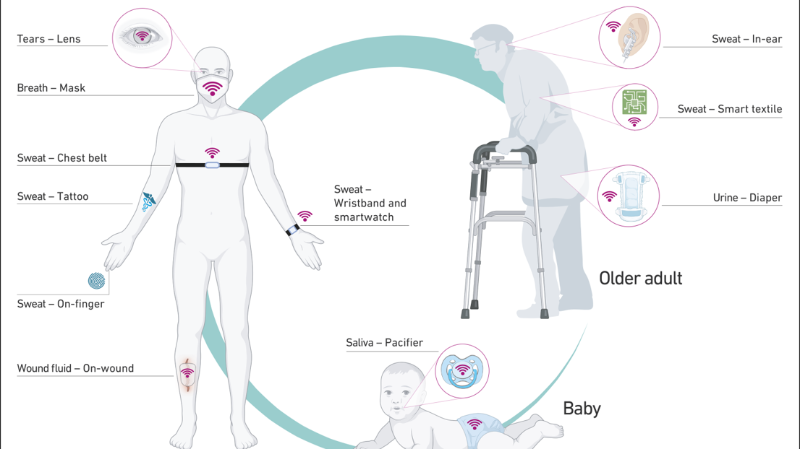
Doch die nächste Generation von tragbaren Sensoren soll auch biochemische Analysen liefern. In Zukunft sollen Körperflüssigkeiten wie Schweiss, Atem, Speichel, Tränenflüssigkeit oder Urin wertvolle Hinweise auf den Gesundheitszustand der Träger:innen solcher Sensoren liefern. Vieles davon ist zwar noch nicht marktreif, aber durchaus machbar. Dr. med. Noé Brasier, Early-Career Fellow am Collegium Helveticum und ETH-Professor Jörg Goldhahn haben deshalb zusammen mit führenden Forschenden auf dem Gebiet der tragbaren Sensoren eine umfassende Bestandesaufnahme vorgenommen. Die Übersichtsarbeit wurde soeben in der Fachzeitschrift Nature veröffentlicht.
Vom Säugling bis zur Seniorin
Die Vorteile von tragbaren Sensoren liegen auf der Hand. So erlauben sie eine kontinuierliche Kontrolle von Werten, ohne dass die Patienten und Patientinnen dafür eine Arztpraxis oder eine Apotheke aufsuchen müssen. «Für ältere Menschen, die unter Hitzestress leiden, wäre es eine grosse Erleichterung, wenn sie durch ein tragbares Gerät rechtzeitig daran erinnert werden, genügend zu trinken oder wenn ein Sensor Alarm schlägt, wenn ihre Elektrolytwerte kritisch werden», erklärt Noé Brasier, selbst Mediziner und Erstautor der Arbeit.
Zudem sind solche Sensoren nicht- oder nur minimal-invasiv. Brasier gibt ein Beispiel: «Säuglingen und Kleinkindern Blut abzunehmen oder gar einen Katheter zu legen, ist nicht immer erfolgreich. Es kann zu relevanten Verzögerungen kommen und stresst oft die kleinen Patientinnen oder Patienten und ihre Eltern. Ein Sensor auf der Haut oder in den Windeln, der die Labor- und/oder Urinanalyse übernimmt, wäre viel einfacher und bequemer». Auch die Atemmaske, die gleichzeitig Viren wie SARS-CoV-2 und ohne unangenehmen Nasenabstrich nachweisen könnte, wäre bei der letzten Pandemie willkommen gewesen.
Vieles ist möglich – aber ist es auch sinnvoll?
Die Kreativität der Forschenden und die Vielfalt der möglichen Messgeräte ist beeindruckend – sei es der Schnuller, der misst, ob Kleinkinder dehydriert sind, Tätowierungen, die den Zuckerspiegel anzeigen oder Kontaktlinsen, die Daten aus der Tränenflüssigkeit liefern. «Als wir vor einem Jahr mit Ingenieurinnen, Medizinern und Kolleginnen aus anderen Fachgebieten die Möglichkeiten besprachen, haben wir realisiert, dass wir darüber nachdenken müssen, was sinnvoll ist und welche Punkte es bei der Entwicklung solcher Geräte besonders zu berücksichtigen gilt», sagt Jörg Goldhahn, der Letztautor der Arbeit.
Der zentrale Punkt liegt auf der Hand: Patienten und Patientinnen müssen die sogenannten Wearables auch tragen wollen. «Wir empfehlen deshalb, die Sensoren immer zusammen mit den Menschen zu entwickeln, die sie später brauchen sollen», so Brasier. Aber auch den medizinischen Nutzen solcher Geräte gilt es zu hinterfragen. Nicht alles, was gemessen werden kann, hat einen klinischen Mehrwert. «Es geht ja nicht darum, irgendeinen Wert zu messen. Es geht um die Frage, was dieser im entsprechenden Kontext bedeutet und was die klinische Konsequenz ist», erklärt der Mediziner.
So ist CRP ein Marker für Entzündungen im Körper und wird in Milligramm pro Liter gemessen. Bei gesunden Erwachsenen liegt der CRP-Spiegel normalerweise physiologisch bei unter 5 mg/l. «Wenn ein Patient einen CRP-Spiegel von 150 mg/l im Blut hat, so sagt das nur bedingt viel aus. Entscheidend für die klinische Einschätzung ist, ob der Wert am Vortag normal war oder bei 300 mg/l lag. Je nachdem hat sich der Gesundheitszustand verschlechtert oder verbessert.»
Das Gemessene auch gut darstellen
Hinzukommen kommen die technischen Hürden: Wie lange kann ein Sensor messen? Wie kann er gelagert und gereinigt werden? Wie viel Strom aus welcher Quelle verbraucht er und vor allem: wie gut und zuverlässig sind die Daten, die er liefert? «Die sorgfältige Validierung der Messdaten wird entscheidend dafür sein, ob sich ein Gerät durchsetzt oder nicht», sagt Jörg Goldhahn «denn niemand verlässt sich auf unsichere Messwerte.»
In einem weiteren Schritt müssen die Signale der Wearables verarbeitet, interpretiert und für die Nutzenden – seien dies die Patientinnen und Patienten selber oder medizinisches Fachpersonal – verständlich dargestellt werden. Dazu wird in Zukunft vermehrt künstliche Intelligenz eingesetzt werden, was die Entwicklung von Wearables weiter beschleunigen wird.
Vom Schweiss fasziniert
Erstautor Noé Brasier ist über das Thema Schweiss auf die Wearables gestossen. Während viele beim Gedanken an diese Körperflüssigkeit die Nase rümpfen, kommt Brasier ins Schwärmen: «Wir schwitzen in verschiedenen Situationen und an unterschiedlichen Körperstellen immer wieder anders. Unser Schweiss enthält nicht nur deshalb unglaublich viele Informationen.» Diese können einfach und unkompliziert genutzt werden, um auf den Gesundheitszustand von Menschen zu schliessen. «Die Hautoberfläche ist mein klarer Favorit, aber die Wahl des Sensors hängt natürlich von der medizinischen Anwendung ab. Bei einer Lungenentzündung analysiert man aber wahrscheinlich besser den Atem», betont der Mediziner. Doch nicht zuletzt wegen der neuen Übersichtsarbeit ist er sich durchaus bewusst, dass es noch einiges an Forschung und Entwicklung benötigt– vor allem auch, was die klinischen Konzepte anbelangt. Nur so werden die neuen Wearables schliesslich von den Behörden zugelassen und haben auch einen Mehrwert für alle Beteiligten insbesondere für die Patient:innen.